Склерит: причины, симптомы и лечение
Склерит – это воспаление склеры, плотной коллагеновой оболочки, покрывающей значительную часть глазного яблока. Патология ассоциируется с аутоиммунными заболеваниями, часто сопровождается сильными болями, может распространяться на расположенные рядом структуры, вызывать нарушение целостности оболочки. Лечение склерита глаза у мужчин и женщин подбирается в зависимости от причины, типа патологии, выраженности симптомов заболевания.
Устройство склера глаза
Склера представляет собой плотную оболочку из коллагеновых волокон. Она покрывает примерно 90% площади глазного яблока, за исключением его передней части, где расположена роговица. В норме структура лишена капилляров, ее питание обеспечивается за счет прилегающей эписклеры, а также сосудистой оболочки глазного яблока. Видимая поверхность покрыта конъюнктивой. В норме она имеет белый цвет, вот почему ее часто называют белком глаза.
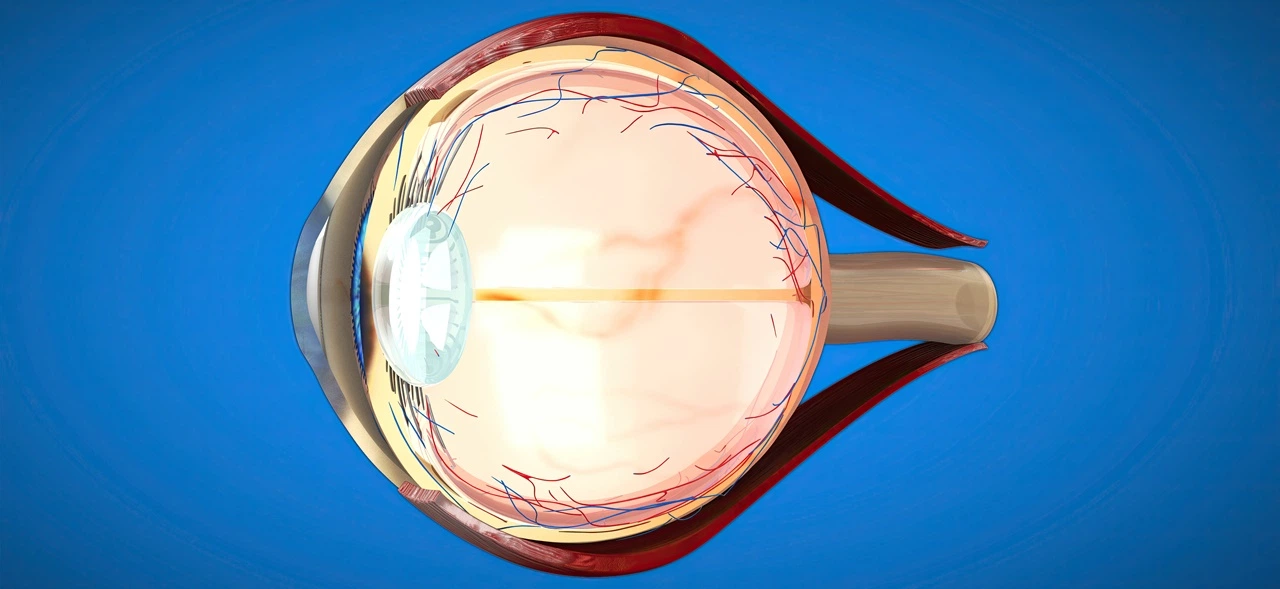
Склерит является редкой офтальмологической патологией. Он встречается примерно у 1 человека из 20 тысяч, при этом женщины болеют в три раза чаще, чем мужчины. Сильнее подвержены заболеванию пациенты в возрасте от 35 до 55 лет. У детей склерит наблюдается крайне редко.
Причины склерита
У большинства пациентов склерит ассоциирован с системными заболеваниями соединительной ткани и поражением суставов: различными формами артрита (ревматоидный, хламидийный, псориатический, ювенильный идиопатический и т.п.), гранулематоза Вегенера, болезнью Бехтерева, красной волчанкой. Врачи связывают это с нарушениями работы иммунной системы. Также среди возможных причин склерита выделяют:
- перенесенные операции на сетчатке и стекловидном теле;
- инфекционно-воспалительные заболевания глаз;
- острые и хронические синуситы;
- прием некоторых лекарственных препаратов, в частности, противоопухолевых.

Наиболее частыми возбудителями склерита являются синегнойная палочка, золотистый стафилококк, герпес Зостер. Риск поражения выше у людей, страдающих от туберкулеза, нарушений обмена веществ (подагра, диабет), сифилиса, эндокринных патологий.
Классификация склерита
В зависимости от локализации патологического процесса выделяют склерит передний (поражает видимую часть склеры, встречается в 98% случаев) и задний (воспаляется участок оболочки, скрытый глазницей и глазным яблоком. Вторая форма очень сложна для диагностики и чаще становится причиной тяжелых последствий.
По типу воспалительного процесса передний склерит делится на:
- некротизирующий: сопровождается омертвением тканей, поражает, как правило, оба глаза, плохо поддается консервативной терапии;
- не некротизирующий: в свою очередь, делится на узелковый (сопровождается образованием многочисленных узелков) и диффузный (в патологический процесс вовлекается значительная часть роговицы).
Симптомы склерита
Острый передний склерит сопровождается яркой симптоматикой, которую сложно игнорировать. Пациента беспокоят:
- боли в глазном яблоке: интенсивность зависит от степени воспаления и может варьироваться от небольшого дискомфорта до сильной, стреляющей при глубоком поражении; ощущения нередко иррадиируют в висок, бровь или соответствующую половину верхней челюсти;
- локальное или тотальное покраснение белковой оболочки;
- заметное расширение кровеносных сосудов, иногда выглядящее как багровые или фиолетовые пятна;
- ощущение песка под веками, сильное слезотечение.
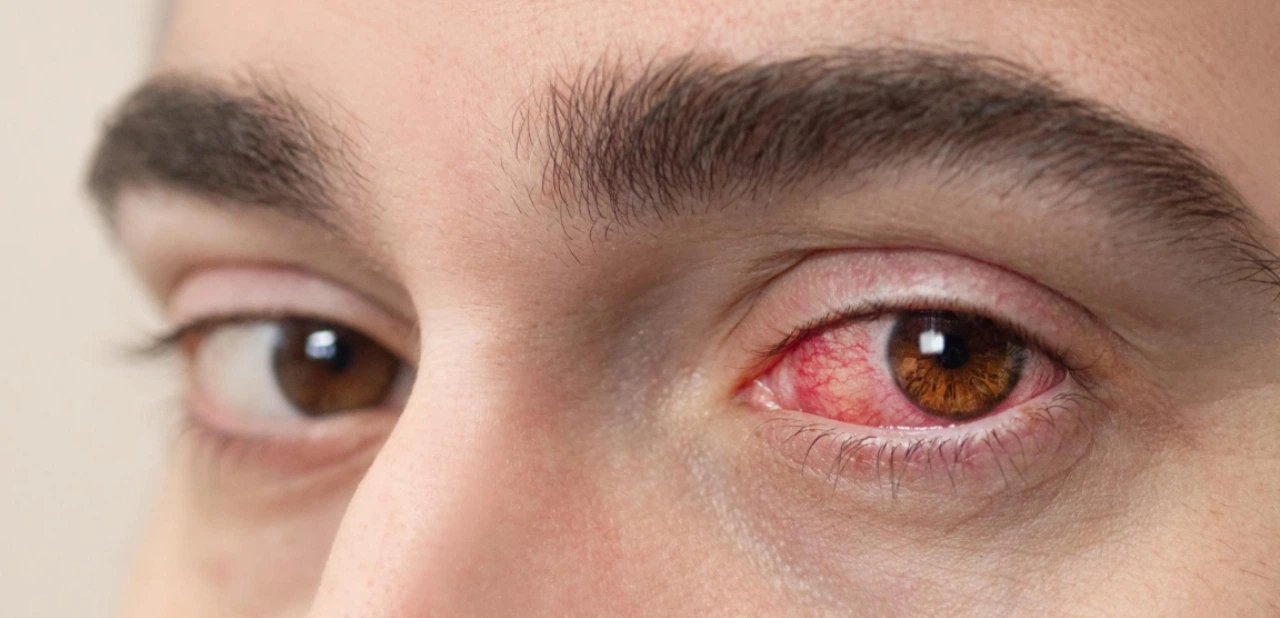
Как правило, болезнь начинается с одной стороны, но потом быстро переходит и на второй глаз. Грозным симптомом, говорящим о развитии некроза, являются специфические бледно-желтые пятна, которые могут появиться как на внешне не измененной, так и на воспаленной склере. Постепенно в этом месте оболочка истончается, иногда приобретает сероватый оттенок.
Если в воспалительный процесс вовлекаются другие структуры глаза, к симптомам добавляются выраженные нарушения зрения. Пациент теряет способность к пространственному восприятию, контуры предметов становятся нечеткими, появляется светобоязнь.
При заднем склерите внешние изменения могут отсутствовать. Пациента беспокоит боль в глазу, которая усиливается при попытке посмотреть вверх, вниз или в сторону. Амплитуда движений значительно ограничивается, веки становятся отечными, острота зрения снижается.
При развитии склерита глаза у ребенка нередко появляются симптомы общей интоксикации: повышение температуры, слабость, озноб. Это связано с особенностями иммунной системы.
Осложнения склерита
Острый склерит – одна из самых опасных форм воспалительных заболеваний глаз. Она плохо поддается лечению и при недостаточной эффективности терапевтических мероприятий может стать причиной опасных осложнений:
- переход воспаления на другие структуры глаза с развитием кератита, иридоциклита, эндофтальмита или панофтальмита (тотального поражения глазного яблока);
- чрезмерное истончение склеры, ее выпячивание, в тяжелых случаях – перфорация;
- деформация роговицы и тяжелая форма астигматизма;
- вторичная глаукома на фоне нарушения оттока внутриглазной жидкости;
- катаракта – помутнение хрусталика и/или его капсулы из-за воспалительного процесса;
- отслоение сетчатки и (при отсутствии помощи) необратимая слепота.
Избежать этих осложнений можно только с помощью своевременно назначенной и правильно подобранной терапии.
Диагностика
При подозрении на склерит глаза важно вовремя определить, что это за болезнь, подобрать и назначить адекватное лечение. На первом этапе пациента опрашивают. Подробная беседа дает возможность заподозрить склерит по сочетанию жалоб, говорящих о воспалительном процессе и анамнеза. Важна информация о наличии системных и аутоиммунных заболеваний, артритов, о перенесенных травмах глаза или операциях на нем. Окончательный диагноз ставится на основании комплексного офтальмологического обследования.

- Визуальный осмотр глазного яблока, во время которого выявляется локальное или общее покраснение склеры, расширение сосудов, участки некроза, расслоения или изъязвления, отечность век и другие симптомы.
- Визометрия, авторефрактометрия, периметрия позволяют выявить нарушения зрения, которые обычно являются следствием поражения роговицы, хрусталика, сетчатки.
- Офтальмоскопия и биомикроскопия глаза дают возможность оценить состояние всех наружных и внутренних структур, выявить отечность тканей, скопления гноя и другие нарушения.
- Тонометрия (измерение внутриглазного давления) используется для выявления вторичной глаукомы.
- УЗИ и ОКТ глаза с выполнением ангиографии позволяют выявить скрытые очаги воспаления, скопления патологического отделяемого, поражение сетчатки, в том числе ее отслойку.
В процессе диагностики склерита в обязательном порядке берется образец отделяемого из глаз и соскобы конъюнктивы с последующей отправкой на микробиологическое исследование. Комплекс анализов позволяет верифицировать возбудителя, по возможности оценить его чувствительность к антимикробным препаратам.
Дополнительно проводятся общие обследования: анализы крови для выявления маркеров воспаления, аутоиммунных и аллергических процессов, исследования мочи, консультации ревматолога и других специалистов при необходимости.
Важно провести тщательную дифференциальную диагностику, поскольку сходные со склеритом симптомы могут наблюдаться при других заболеваниях, в том числе, при кровотечении под конъюнктиву, воспалении ее сосудов, злокачественных опухолях.
Лечение
Чтобы понять, чем лечить склерит глаза, необходимо тщательно проанализировать клиническую ситуацию. Терапия подбирается индивидуально. Основная ее задача – остановить воспалительный процесс, предупредить развитие осложнений, не допустить необратимого повреждения глазных структур.
Медикаментозное лечение
Большинство форм склерита лечатся консервативно с помощью лекарств из разных групп. Пациенту могут назначить:
- противовоспалительные препараты из группы НПВС (нестероидные противовоспалительные препараты);
- гормоны (глюкокортикоиды);
- антигистаминные средства;
- противомикробные препараты: антибиотики, противовирусные, противогрибковые в зависимости от результатов микробиологического обследования;
- иммуностимулирующие средства или иммуносупрессоры (подавляющие иммунитет) в случае некротической формы заболевания.
Препараты для лечения склерита глаза используются в разных формах: местно в виде капель и мазей, системно в таблетках, а также вводятся в пространство за глазное яблоко или в ткани вокруг него.
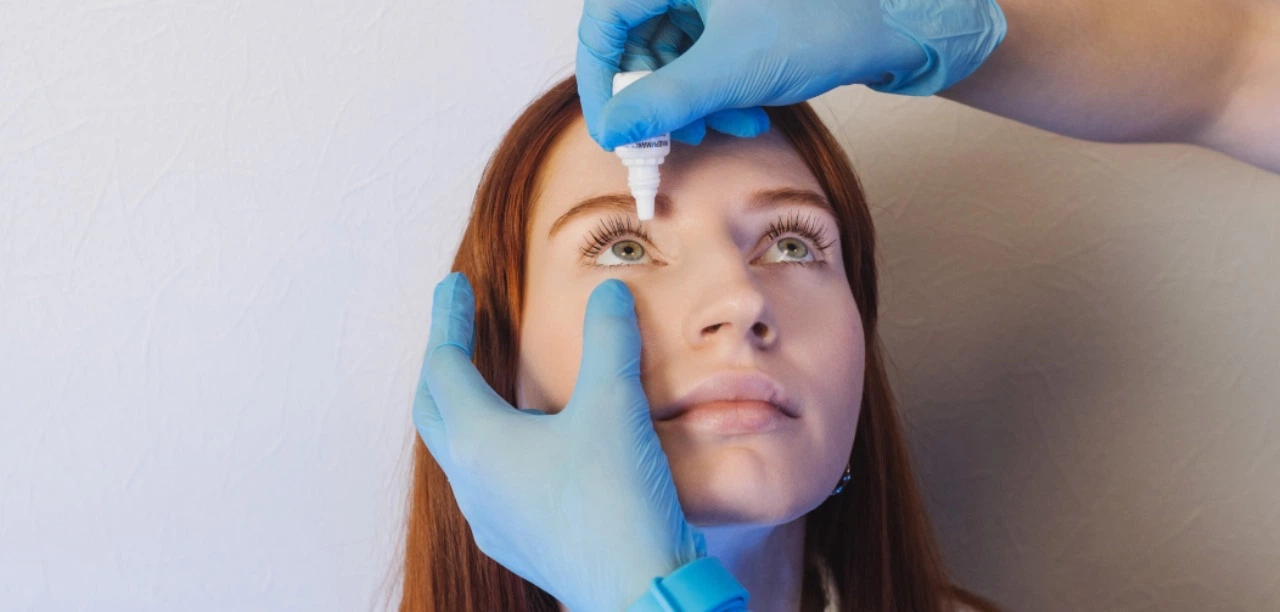
Длительность курса лечения подбирается индивидуально. Пациента регулярно осматривает офтальмолог и корректирует назначения, если эффект от терапии недостаточно выражен.
Оперативное вмешательство при сложном некротизирующем склерите
Хирургическое вмешательство требуется в опасных ситуациях, например, при гнойном, массивном воспалении, затрагивающем не только склеру, но и другие структуры глаза. Врачи эвакуируют патологическое отделяемое, иссекают поврежденные ткани, выполняют трансплантацию роговицы и/или склеры. При тяжелом воспалительном процессе и невозможности восстановить функцию глаза может рекомендоваться его удаление.
Прогноз и профилактика
Острый склерит – это очень опасное состояние, которое может сильно повлиять на зрительную функцию. Тем не менее при своевременном обращении к врачу прогноз благоприятный, особенно при диффузной форме заболевания. При некротическом типе поражения, ассоциированном с синегнойной палочкой, высок риск не только потери глаза, но и распространения инфекции в кровь, на мозговые оболочки и сам мозг. В этой ситуации существует вероятность летального исхода.
Специфических мер профилактики склерита не разработано. Необходимо следить за здоровьем глаз и организма, в целом. Очень важно:
- избегать травм глазного яблока и попадания инородных тел, при необходимости пользоваться защитными средствами;
- не откладывать обращение к врачу при воспалительных заболеваниях век, конъюнктивы, роговицы и других структур, соблюдать рекомендации специалиста по лечению;
- не заниматься самолечением при ОРВИ и воспалении ЛОР-органов и не пускать болезни на самотек;
- тщательно соблюдать рекомендации врача в период реабилитации после офтальмологических операций.
Людям с хроническими аутоиммунными заболеваниями нужно контролировать свое состояние, регулярно посещать профильного специалиста, принимать назначенное лечение. Не менее важны профилактические осмотры офтальмолога. При отсутствии факторов риска и заболеваний глаз они проводятся не реже раза в год, при повышенной склонности к склериту и другим патологиям – минимум раз в 6 месяцев.











