IOL Master (ИОЛ Мастер), ZEISS


Катаракта – это частичное или полное помутнение хрусталика глаза, расположенного внутри глазного яблока между радужкой и стекловидным телом. Хрусталик от природы прозрачный и играет роль естественной линзы, преломляющей световые лучи и пропускающей их к сетчатке. Потерявший прозрачность хрусталик при катаракте перестаёт пропускать свет и зрение ухудшается вплоть до полной потери.
Катаракта может развиться:
Развитию катаракты способствуют эндокринные расстройства (нарушение обмена веществ, сахарный диабет), авитаминоз, некоторые глазные заболевания, неблагоприятная экологическая обстановка, длительный приём определённых лекарственных препаратов. В последние годы было доказано, что причиной катаракты может также стать активное курение.
Древние греки называли катаракту «водопад» – kataraktes. Человек видит как бы сквозь пелену, запотевшее стекло. Это и есть главный признак катаракты, говорящий о том, что помутнение уже затронуло центральную зону хрусталика и требуется оперативное лечение.
Здесь перечислены далеко не все признаки катаракты. И, конечно, важно понимать, что те же симптомы могут свидетельствовать о наличии других опасных заболеваний глаз! Определить, что именно стало причиной ухудшения зрения и принять адекватные лечебные меры под силу только грамотному специалисту.
В состав хрусталика входят соединения белка, обладающие определёнными физико-химическими и биологическими свойствам и обеспечивающие прозрачность хрусталика. Под влиянием возрастных изменений в организме происходит денатурация белковых соединений – нарушение структуры молекул белка, то есть потеря их природных свойств. Представьте себе яичный белок: при варке он теряет прозрачность и становится белым. Это и есть процесс денатурации, при этом прозрачность вернуть белку уже невозможно. Можно сказать, что аналогичные процессы происходят и в хрусталике глаза человека.
Не ждите полного созревания катаракты, не теряйте зрение! Врачи рекомендуют проводить лечение катаракты, как только она начинает мешать нормальной зрительной жизни.
Хрусталик при возрастной катаракте мутнеет постепенно, процесс может занять от 4 до 15 лет. На начальной стадии катаракты помутнения могут затрагивать лишь периферию хрусталика, не попадать в оптическую зону и не влиять на зрение. Затем изменения охватывают и центральную часть, препятствуя прохождению света, и зрение ощутимо ухудшается. При перезрелой катаракте острота зрения снижается до светоощущения. По мере развития катаракты цвет зрачка вместо чёрного постепенно становится сероватым, серовато-белым, молочно-белым. В этих случаях катаракту можно заметить даже без специального оборудования.
Возрастные изменения хрусталика
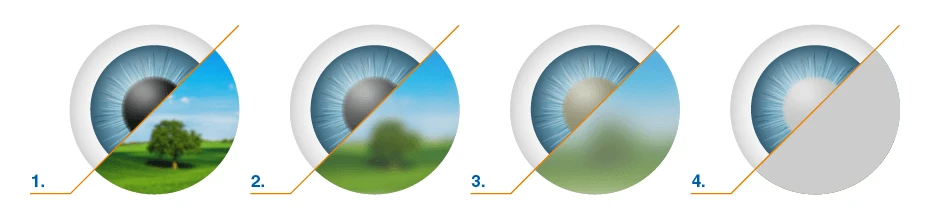
Чаще всего встречается возрастная катаракта. По статистике Всемирной организации здравоохранения, в 70-80% случаев катаракта развивается у людей после 70 лет. Однако возрастная катаракта может развиться и раньше, в возрасте 45 – 50 лет. Нередко возрастную катаракту называют старческой, но такое название нельзя считать корректным.
Основная причина развития возрастной катаракты – изменение биохимического состава хрусталика, обусловленное возрастными процессами в организме. Помутнение хрусталика с точки зрения функционирования организма человека – вполне естественное явление, поэтому от катаракты никто не застрахован.
Возрастная катаракта бывает ядерная, корковая, капсулярная, передняя полярная, задняя полярная, тотальная катаракта. Также она классифицируется по типу прогрессирования, характеру дегенеративных изменений, степени плотности хрусталиковой структуры.
Передняя полярная катаракта образуется из-за разрастания эпителиальных клеток. Особенность течения ядерная катаракты непосредственно в помутнении центра хрусталика. Корковый тип развивается на фоне дегенеративных изменений в коре хрусталика. Тотальная катаракта — это помутнение хрусталика целиком, что часто характерно для врожденной катаракты.
Возрастная катаракта бывает ядерная, корковая, капсулярная, передняя полярная, задняя полярная, тотальная катаракта. Также она классифицируется по типу прогрессирования, характеру дегенеративных изменений, степени плотности хрусталиковой структуры.
Передняя полярная катаракта образуется из-за разрастания эпителиальных клеток. Особенность течения ядерная катаракты непосредственно в помутнении центра хрусталика. Корковый тип развивается на фоне дегенеративных изменений в коре хрусталика. Тотальная катаракта — это помутнение хрусталика целиком, что часто характерно для врожденной катаракты.
Врождённая катаракта составляет более половины всех врождённых дефектов органа зрения. Катаракта у новорождённых обусловлена генетическими изменениями в структуре белков, необходимых для обеспечения прозрачности хрусталика. Причинами катаракты у детей до года могут быть сахарный диабет у матери, инфекционные заболевания матери в I триместре беременности, приём определённых лекарственных препаратов. Главное в этом случае – ранняя диагностика врождённой катаракты. Если локализация и размеры помутнения в хрусталике не препятствуют правильному развитию органа зрения, то такая катаракта не требует экстренного хирургического лечения.
Среди врождённых катаракт наиболее часто встречаются:
Главное в этом случае – ранняя диагностика врождённой катаракты. Если локализация и размеры помутнения в хрусталике не препятствуют правильному развитию органа зрения, то такая катаракта не требует экстренного хирургического лечения. Если же помутнение препятствует поступлению световых лучей к сетчатке, развитию центрального зрения у младенца, то необходимо как можно раньше удалить это препятствие для того, чтобы правильно развивалась зрительная система ребёнка. Лечение врождённой катаракты в клинике «Эксимер» проводится даже у самых маленьких детей, начиная с трёх месяцев.
Процесс развития катаракты у разных людей протекает индивидуально: в одних случаях он может занять десятилетия, в других быстро прогрессирует и через пару лет после возникновения достигает стадии набухающей катаракты. В этом состоянии хрусталик мутнеет по всей поверхности и увеличивается в объеме. Следствием становится сужение угла передней камеры глаза, рост внутриглазного давления и повышение нагрузки на сосудистую систему глаза. Если давление сохраняется высоким длительное время, то у пациента может развиться вторичная глаукома. Такое осложнение приводит к необратимой потере зрения. В этом случае восстановить его нельзя даже оперативным лечением.
Вторичная глаукома считается опасным заболеванием, потому что может протекать незаметно для пациента. При катаракте необходимо постоянно быть под наблюдением лечащего офтальмолога и строго следовать назначениям врача.
При длительном отсутствии лечения катаракты хрусталик теряет форму, становится молочного или серого оттенка и гомогенным по своей структуре. Нарушается проекция света, пациент не в состоянии определить направление луча, потому что молочноподобный хрусталик рассеивает свет. Ядро хрусталика может опуститься вниз. Такую фазу развития заболевания называют перезрелой (морганиевой) катарактой. Этот процесс способен спровоцировать воспаление радужки (факолитический иридоциклит), а также глаукому.
Вероятность возникновения осложнений после хирургического лечения катаракты крайне мала и составляет 1,5% всех проведенных операций. Среди них возможны воспалительные реакции, отслойка сетчатки в результате травмы, высокое внутриглазное давление, смещение ИОЛ (интраокулярной линзы). Названные осложнения достаточно быстро излечиваются при своевременном обращении к врачу офтальмологу.
Современные диагностические приборы и методики в клинике «Эксимер» позволяют выявить катаракту даже на ранних стадиях. На начальной стадии развития катаракты человек может и не подозревать о наличии заболевания, однако биохимический процесс уже запущен, хрусталик постепенно потеряет прозрачность, а человек – зрение. Многие путают катаракту с другим схожим по симптомам, но иным по своей природе возрастным изменением – возрастной дальнозоркостью. Точный диагноз поставит только врач-офтальмолог при помощи специальных приборов. Основным в диагностике катаракты является осмотр с помощью световой (щелевой) лампы – биомикроскопия глаза. Важны также такие исследования как определение остроты зрения, осмотр глазного дна, исследование полей зрения, измерение внутриглазного давления. На этапе расчёта параметров искусственного хрусталика в клинике «Эксимер» применяется уникальный прибор – оптический когерентный биометр ИОЛ-мастер Zeiss.
Единственный эффективный способ избавиться от катаракты – хирургическое лечение, в ходе которого помутневший хрусталик заменяется на прозрачный искусственный, по своим свойствам максимально приближенный к природному. В клинике «Эксимер» лечение катаракты проводится по самой передовой методике – ультразвуковой факоэмульсификации катаракты, в том числе и с фемтолазерным сопровождением.
Лечение при катаракте включает в себя как медикаментозную терапию, так и применение радикальных хирургических методов.
Капли для глаз способствуют улучшению обменных процессов в хрусталике и тканях глаза, окружающих эту природную линзу зрительной системы человека, благодаря чему процесс развития катаракты может приостановиться. Однако важно понимать, что современная медицина не располагает препаратом, позволяющим решить проблему катаракты и обрести хорошее зрение без хирургического вмешательства.
Перед применением любых лекарственных препаратов обязательно проконсультируйтесь со специалистом-офтальмологом!
Не стоит бездумно верить рекламе и тратить драгоценное время на поиски чудо-средства от катаракты. Это заболевание чревато опасными осложнениями, не откладывайте лечение! Обратитесь за консультацией к врачу!
Суть операции по удалению катаракты – замена помутневшего природного хрусталика человеческого глаза на интраокулярную линзу. Операция проводится без наркоза, занимает всего около 15 – 20 минут и переносится, как правило, достаточно легко. Местная капельная анестезия, применяемая в ходе вмешательства, исключает излишнюю нагрузку на сердечно-сосудистую систему и организм в целом, высокая безопасность процедуры позволяет оперировать пациентов любых возрастных групп. Реабилитационный период после операции по удалению катаракты краток и проходит с минимумом ограничений.
Современные искусственные хрусталики имеют желтый фильтр, защищающий сетчатку от вредного ультрафиолета. Как правило, в их конструкции есть асферический компонент, позволяющий получать качественное, четкое и контрастное изображение как в дневное, так и в вечернее время. В конструкции мультифокальных интраокулярных линз предусмотрено несколько оптических фокусов, позволяющих получать максимальную остроту зрения как на удаленных расстояниях, так и вблизи, что дает пациенту возможность полностью избавиться от очков.
Интраокулярные линзы (ИОЛ) по своим функциям равнозначны невидимым очкам внутри глаза. За период совершенствования метода лечения катаракты создано множество разновидностей ИОЛ:
Рассмотрим, чем они отличаются.
Первыми в хирургической практике использовались хрусталики из полиметилметакрилата. Это материал жесткий, поэтому такие линзы требовали широкого разреза для имплантации. В наше время жесткие линзы применяются редко, только в исключительных случаях.
Современный подход в офтальмохирургии основан на принципе микро инвазивности, поэтому в подавляющем числе случаев выбор делается в пользу мягкого хрусталика. В свернутом виде гибкую линзу через инжектор имплантируют в глаз через прокол размером не более 2 мм. При таком щадящем вмешательстве наложения швов не требуется.
В зависимости от материала мягкие ИОЛ бывают гидрофильные (содержание воды от 18 до 35%) и гидрофобные (содержание воды менее 1%):
Особенность сферических ИОЛ в том, что в центре линзы и по её краям свет преломляется под разными углами. Это может создавать эффекты нечеткости изображения, бликов, засвеченности. В конечном счете, эти несовершенства сказываются на качестве зрения пациента.
Асферическая искусственная линза устроена иначе: свет преломляется в любой точке центра и периферии одинаково. Это обеспечивает высокую степень контрастности, цветопередачи и других параметров качества зрения в темное время суток. Такие характеристики ИОЛ особенно важны для тех людей, чья деятельность связана с необходимостью максимально контролировать поле обзора и днем, и ночью (авто водители, дальнобойщики, спортсмены, охотники, рыбаки, путешественники).

Монофокальная искусственная линза — наиболее распространенный вид ИОЛ с одним фокусом. Устраняет дискомфорт, помутнение изображения, вызванные катарактой. Открывает пациенту возможность четко видеть только на одной заданной дистанции — либо далеко, либо близко. Поэтому после имплантации монофокальных ИОЛ пациент продолжает носить очки (для чтения или для дали).
Торические линзы также монофокальные и предназначены для коррекции астигматизма, сопровождающего катаракту. Такая разновидность ИОЛ с дополнительной коррекцией подбирается индивидуально для каждого пациента и требует многозадачных расчетов на этапе подготовки к операции. В результате пациент может получить качественное улучшение зрения, которого он не знал никогда раньше.
Мультифокальные линзы обладают несколькими оптическими зонами и способны фокусировать на сетчатке проекции объектов, расположенных на разных расстояниях: дальних, средних, ближних. ИОЛ такого вида дают возможность пациенту хорошо видеть вообще без очков в любых ситуациях. Они близки по своим функциям здоровому природному хрусталику.
В этой категории различают:

Искусственные линзы с бифокальной оптикой — такие гибридные высокотехнологичные линзы освобождают пациента от необходимости дополнительно корректировать переключение фокуса с дальнего на ближнее (и наоборот) расстояние с помощью очков. Подходят для коррекции пресбиопии (возрастной дальнозоркости).

Трифокальные ИОЛ — усовершенствованная технология обеспечивает четкое зрение пациента на всем диапазоне дистанций: вблизи, на средние расстояния и вдаль.

Интраокулярные линзы с расширенным фокусом — благодаря особенностям конструкции эти линзы не имеют специфических фокальных точек и при этом создают для пациента непрерывное зрение. Увеличивают глубину резкости и контрастности зрения, улучшают восприятие цветовых оттенков изображения и оптимальное зрение при низкой освещенности.
Мультифокальные торические ИОЛ позволяют пациенту с роговичным астигматизмом после удаления катаракты получить максимальные возможности зрения на всех расстояниях без очков. Это самые сложные по функциональности линзы, которые имитируют природные аккомодирующие свойства.
Точно так же, как линзы очков и контактных линз, ИОЛ могут иметь специальное покрытие, которое защищает глаз от вредного ультрафиолетового излучения. УФ-фильтр служит для предотвращения быстрого старения и дистрофических изменений клеток сетчатки.

Выбор ИОЛ основан на индивидуальных показаниях для каждого пациента. Врач офтальмолог принимает решение о том, какой вид интраокулярной линзы подходит конкретному человеку, после проведения комплексного диагностического обследования.
Офтальмохирург руководствуется множеством факторов: настоящим состоянием зрительной системы пациента (наличие миопии, гиперметропии, астигматизма, глаукомы и других нарушений), наличием сопутствующих заболеваний, возрастом, потребностями зрения, особенностями профессиональной деятельности и другими аспектами.
Точно выбранный вариант ИОЛ определяет степень качества зрения и комфорт пациента после операции на годы.
В некоторых случаях операция по удалению катаракты может быть противопоказана. К таким случаям относятся:
К сожалению, от этого заболевания не застрахован никто, и можно условно сказать, что если бы люди жили до 120 – 150 лет, то катаракта была бы у всех.
Однако надо заметить, что катаракта не всегда является частью естественного процесса старения. В ваших силах предупредить появление опасного заболевания, регулярно проводя мероприятия по профилактике катаракты.
Факторами, провоцирующими развитие катаракты, могут стать эндокринные расстройства, нарушение обмена веществ, травмы глаз, пребывание в неблагоприятной экологической обстановке, длительный прием некоторых лекарственных препаратов, ряд общих заболеваний – и это еще не весь список. Профилактика катаракты может включать в себя соблюдение следующих пунктов:
И главное правило профилактики катаракты: проходите ежегодный осмотр у офтальмолога. Современная высокоточная диагностическая аппаратура позволяет обнаружить развитие болезни уже на ранних стадиях – и максимально оперативно принять необходимые лечебные меры, не допуская развития опасных осложнений.
Катаракта успешно лечится!
Узнайте, как быстро избавиться от катаракты и вернуть зрение.




Реабилитационный период после факоэмульсификации, проведенной в офтальмологической клинике «Эксимер», - минимальный. Уже на следующий день пациенты продолжают вести привычный для себя образ жизни.
Конечно отличаются, и очень сильно. Хотя, как и раньше, помутневший хрусталик заменяется искусственной линзой. Но если раньше для удаления хрусталика требовался разрез около 9-10 мм, наложение швов, госпитализация и длительная реабилитация, то сегодня пациентам доступен метод ультразвуковой факоэмульсификации катаракты. Эта операция выполняется под местной анестезией, через маленький разрез до 1,8 мм и не требует наложения швов. Помутневший хрусталик при помощи ультразвука превращается в эмульсию и выводится из глаза, а на его место помещается складная интраокулярная линза. При факоэмульсификации применяются высокоточное ультразвуковое оборудование и инжекторы – специальные приспособления для введения линзы в глаз (они позволяют ввести искусственный хрусталик в свернутом состоянии). Операция проходит быстро, безболезненно и, что важно, амбулаторно – пациенту нет необходимости оставаться в клинике. Восстановление зрения происходит в максимально короткие сроки, а ограничения на любые нагрузки – физические или зрительные – минимальны. Важно знать, что единственный, признанный во всем мире способ лечения катаракты – хирургический. Вернуть хрусталику прозрачность при помощи лекарств и биодобавок невозможно. В клиниках "Эксимер" используются различные виды внутриглазных интраокулярных линз, которые позволяют учесть в ходе операции пожелания пациента по качеству зрительной жизни, требованиям в профессиональной деятельности или личных предпочтениях.
Сахарный диабет и гипертоническая болезнь являются основными факторами, отягощающими оптимальный прогноз операции. Однако методики операций, проводимых в клиниках "Эксимер", а также медикаменты, используемые в ходе операции, максимально щадящие, поэтому ограничения на возможность проведения операции минимальны. В то же время следует подчеркнуть, что окончательное решение о целесообразности (или противопоказаниях) к проведению операции принимается врачом-офтальмологом клиники "Эксимер" только после тщательного офтальмологического и общего обследования пациента.
Операции по поводу катаракты в офтальмологических клиниках «Эксимер» выполняют офтальмохирурги высшей квалификационной категории, имеющие значительный опыт проведения микрохирургических операций.
Факоэмульсификация одновремнно на оба глаза не проводится. Желательно операцию на каждый глаз проводить с перерывом от двух недель в зависимости от индивидуального восстановления после первой операции.
